
Reportáže a rozhovory z odborných kongresů
Chronické žilní onemocnění (CVD – chronic venous disorder) představuje širokou plejádu stavů, které se co do závažnosti podstatně liší. Postižení nemusí být patrné morfologicky, může jít i o funkční poruchu žilního systému. Jak CVD diagnostikovat a jak správně rozhodnout o možnostech léčby? A existuje nějaký způsob, jak spolehlivě zabránit další progresi žilního postižení? O této problematice hovořila na XXIX. výročním sjezdu České kardiologické společnosti doc. MUDr. Debora Karetová, CSc., z II. interní kliniky – kliniky kardiologie a angiologie 1. LF UK a VFN v Praze.
CVD je morfologické či funkční postižení žilního systému chronického charakteru, manifestující se symptomy či nálezy, které vyžadují lékařské ošetření a případnou zdravotní péči (Eklof B et al., J Vasc Surg 2009;49:498–501). „CVD je v angličtině definováno jako disorder, tedy porucha, nikoliv nemoc – právě zde je zahrnuta možnost funkčního postižení. My jsme zvyklí spíše na pojem chronická žilní insuficience, což je ale už pokročilejší stav, kdy se objevují varixy, edémy, kožní změny či ulcerace,“ vysvětluje D. Karetová na úvod.
CVD je onemocnění časté a bohužel značně podceňované pacienty i lékaři. „Kdo nemá varikózní žilku na končetině? Takového člověka je poměrně těžké najít, protože prevalence CVD se u západní populace pohybuje kolem 40–70 %,“ konstatuje D. Karetová. Rizikové faktory pro rozvoj CVD jsou ve většině případů neovlivnitelné – patří sem věk, genetika, ženské pohlaví, povolání, hormonální změny, habitus, chronický kašel či obstipace.
Nemoc má benigní charakter, ale kvalitu života ovlivňuje velmi negativně. Právě proto je důležité znát časné příznaky a léčbu zahájit včas: „Časné příznaky by neměly být bagatelizovány, je nutné je rozebrat a správně diferenciálně diagnosticky zařadit, zda opravdu jde o žilní etiologii. Jakmile na končetinách vidíme typické znaky, tak už je léčba podstatně obtížnější. Kožní změny jsou nevratné, komplikace dlouhodobé a obtížně léčitelné,“ upozorňuje D. Karetová.
Existuje řada nespecifických symptomů, které mohou plíživě se rozvíjející CVD naznačit. Patří k nim únava a pocit těžkých nohou, sklon k otokům dolních končetin, které se zpočátku projevují pouze perimaleolárně, dále pocity pálení, štípání či svědění nohou. Objevit se mohou také svalové křeče a neklidné nohy. „To, co nám pomáhá určit, že jde o žilní etiologii, je kolísavá intenzita příznaků, které se zhoršují v druhé polovině dne, v horku a v různých fázích menstruačního cyklu,“ vysvětluje D. Karetová.
Znaky CVD jsou obdobně široké a jsou podkladem pro klasifikaci těchto nemocí – lze jich popsat celou plejádu od teleangiektázií přes retikulární a kmenové varixy až k hyperpigmentacím, induraci podkoží (lipodermatoskleróza), ekzémům a ulceracím.
Pro stanovení závažnosti CVD se používá již od roku 1996 klasifikace CEAP (Clinical – Etiological – Anatomical – Pathophysiological). „Pokud pacient není vyšetřen instrumentálně, musíme se spokojit jen s oním C – tedy s klinickými znaky. Rozlišujeme kategorie C0–C6, od C0, tedy nálezu bez viditelných či palpovatelných abnormit, až po C6 – aktivní vřed,“ uvádí D. Karetová.
E značí etiologii, která může být kongenitální, primární (tedy neznámá), nebo sekundární (potrombotická). „Dále se určuje A – anatomická klasifikace, podle toho, zda jde o problém v superficiálním systému, což je nejtypičtější, zakopaný pes však může být i v systému hlubokém či v oblasti perforátorů,“ popisuje D. Karetová. Z hlediska P, tedy patologie, se popisuje reflux, obstrukce a v nejhorším případě kombinace refluxu s obstrukcí (Eklof B et al., J Vasc Surg 2004;40:1248–1252).
V roce 2020 byla klasifikace CEAP revidována, přibylo několik nových kategorií. „Rekurence je považována za něco, co by se mělo zvláště zdůraznit. Máme tu novou kategorii C2r, tedy rekurentní varixy, obdobně C6r, rekurentní vřed. Byla přidána také C4c, corona phlebectatica paraplantaris, která je považována za důkaz žilní hypertenze a závažný příznak. U etiologie se v případě sekundární CVD nově rozlišuje intravenózní a extravenózní příčina – tedy problém v lumen cévy nebo naopak zevní útlak,“ vypočítává novinky D. Karetová. U anatomické klasifikace byly podrobněji klasifikovány jednotlivé úseky. Zásadní je tedy fakt, že kožní změny byly rozděleny na podtřídy C4a–C4c. Recidivy varixů i ulcerací se považují za projev pokročilé dysfunkce žilního systému a mohou svědčit pro nedostatečnost léčby (Lurie F et al., J Vasc Surg Venous Lymphat Disord 2020;8:342–352).
CVD se může projevovat mimo jiné i otoky dolních končetin. „My, kardiologové, častěji pozorujeme otoky z interní etiologie, musíme však myslet i na to, že původ může být smíšený,“ upozorňuje D. Karetová. Otoky končetiny z místních příčin jsou přitom mnohem častější než otoky z příčin celkových.
Dolní končetiny mohou otékat u více chorob. Kromě CVD jde samozřejmě o akutní otok při hluboké žilní trombóze, vyskytnout se mohou i bledé lymfatické otoky. Příčina nemusí být jen v cévách – otokem se může projevit i infekční erysipel. „Otok provází také kritickou končetinovou ischemii z arteriálních příčin, kde vzniká kvůli tomu, že si pacient od bolesti ulevuje svěšením končetiny,“ vysvětluje D. Karetová. Pouze u žen se vyskytuje lipedém – ten může vzhledově připomínat lymfedém, liší se však tím, že otok nepřestupuje na dorzum nohy. Na rozdíl od lymfedému bude negativní tzv. Stemmerovo znamení.
Žilní systém je nízkotlaký, má funkci rezervoáru krve. „Abychom zajistili žilní návrat z končetiny proti gravitaci, potřebujeme, aby spolupracovalo hned několik složek. Musí dobře fungovat svalová žilní pumpa, musí být podtlak v dolní duté žíle při nádechu, dobrý tonus žil a funkčnost chlopní, a nutná je pochopitelně také dobrá funkce srdce, konkrétně pravé komory – jakmile se zvedá centrální žilní tlak, pak je žilní návrat zhoršen,“ varuje D. Karetová.
Samotná podstata CVD spočívá v žilním lumen, v endoteliální dysfunkci. Přes tu se následně problém přenáší do intersticia a posléze až k epitelu – ve výsledku vede onemocnění k destrukci tkání, hypoxii, zánětu a k riziku vzniku mikrotrombóz (Mannello F. Inflammation in the venous pathophysiology: where are we today? UIP Chapter Meeting 15. 4. 2016, Roma 2016). Základem diagnostiky je duplexní ultrasonografie, která slouží k zobrazení anatomie žil a jejich funkce. „Zajímají nás především refluxy v safenofemorální a safenopopliteální junkci,“ říká D. Karetová. Vyšetření ukáže, jak je na tom průchodnost povrchových i hlubokých žil, umožňuje posoudit i perforátory.
Mechanismus iniciace a progrese CVD je poměrně komplexní. Existují jisté disponující faktory, ať už genetické, metabolické či související s životním stylem. „Všechny ovlivňují hemodynamiku – dojde ke zvýšení venózního hydrostatického tlaku, rozvíjí se abnormální tenze žilní stěny, chlopenní dysfunkce a reflux krve. Do hry se dostávají i matrixmetaloproteinázy, TGF-beta a další působky, které ovlivňují fungování hladkého svalstva cévní stěny,“ popisuje D. Karetová (Ligi D et al., Int J Mol Sci 2018;19:2544). Circulus vitiosus na úrovni mikrocirkulace doplňuje destrukce endotelu na základě aktivace leukocytů – dochází k rozvoji sterilního zánětu. Výsledkem je patologická propustnost cévní stěny, rozvoj zánětlivých změn v instersticiu a lokální protrombotická reakce. „V rámci intersticia se navíc zhoršuje reologie kvůli tomu, že ne vždy je úplně v pořádku lymfatická drenáž,“ doplňuje D. Karetová.
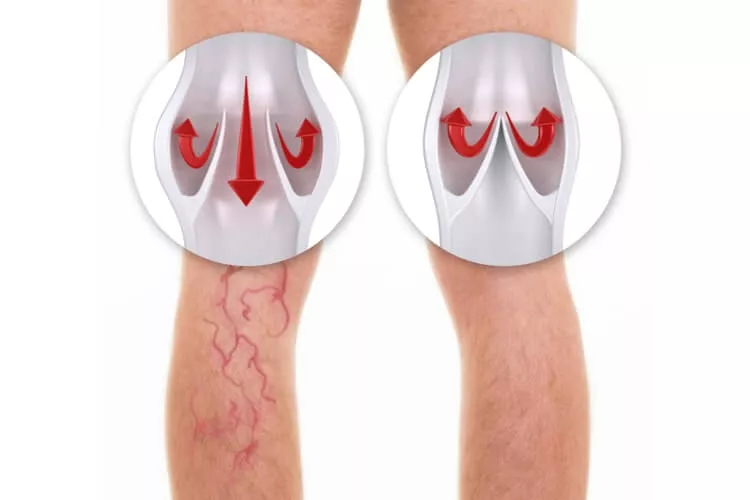
Léčbu varixů není radno opomíjet – lze pomocí ní zabránit řadě vážných komplikací chronického procesu. „Nesmíme zapomínat na to, že i trombózy varixů mohou být zdrojem hluboké žilní trombózy, může docházet ke krvácení z varixů nebo rozvoji ulcerací, které jsou dlouhodobě invalidizující,“ říká D. Karetová. Zánět byl v rámci povrchového žilního systému velmi dlouho označován jako tromboflebitida. „Tento pojem však není zcela přesný – při trombózách povrchových žil je zánět až druhotný, je sterilní a rozhodně by neměl být léčen antibiotiky,“ upozorňuje D. Karetová.
Cílem terapie je zabránit vzniku ulcerací. Kožní defekty jsou v 90 % případů vaskulárního původu, většinou venózního. „Ty se typicky nacházejí na vnitřním kotníku, defekty na akrech či patě jsou spíše arteriální etiologie a vředy s vpadlým okrajem na plosce nohy bývají spjaty s neuropatií. Defekty mohou mít příčin více, proto je třeba postupovat dle anamnestických údajů a diferenciální diagnostikou určit nejpravděpodobnější původ. Pomoci nám může i údaj o bolesti – žilní defekty jsou lokálně velmi bolestivé, u arteriálních jde o výraznou bolest nikoliv v oblasti defektu, ale celé končetiny, neuropatické ulcerace téměř nebolí,“ vysvětluje D. Karetová.
CVD má jisté varovné klinické projevy, které znamenají nutnost intenzivnější léčby. „Už třeba bílá atrofie a depigmentace kůže nám říká, že je situace pokročilá – obdobný význam má obraz corona phlebectatica na vnitřním kotníku nebo dermatitida ze stázy krve,“ popisuje D. Karetová.
Co se nefarmarmakologické léčby týče, nabízí se hned několik možností. Pacient by měl více chodit, cvičit, pomoci může i polohování dolních končetin. Nutná je péče o kůži a redukce tělesné hmotnosti. „Pokud si však nemocný přivodil CVD špatným životním stylem a obezitou, těžko ho přesvědčíme k nějaké výraznější změně,“ konstatuje D. Karetová.
Radikální metodou léčby varixů je chirurgie. U lehkých forem lze použít skleroterapii, kdy je žilní endotel destruován aplikací detergentní látky. Dále jsou k dispozici „tradiční“ chirurgické metody se strippingem povrchových žilních kmenů, krosektomií a flebektomií žil. „V řadě případů preferujeme endovenózní metody na bázi termální – laserová ablace (EVLT), radiofrekvenční ablace (RFA) a ablace povrchových žilních kmenů pomocí přehřáté páry. Mezi netermální metody patří mechanicko-chemická ablace či použití biologického lepidla,“ vypočítává D. Karetová. Všechny tyto metody jsou méně invazní a provádějí se v rámci jednodenní chirurgie. „I zde je však nutné po výkonu nosit kompresní punčochy. Riziko recidivy je podobné jak u klasické, tak endovenózní chirurgie, přibližně 20 % v průběhu pěti let,“ upozorňuje D. Karetová.
Kromě chirurgické léčby je dostupná i farmakoterapie pomocí venoaktivních látek, která umožňuje zajistit úpravu žilního tonu a ochranu chlopní. Tyto přípravky mají vliv i na mikrocirkulaci – snižují kapilární permeabilitu, což zabraňuje otokům, podporují lymfatickou drenáž a snižují aktivaci leukocytů. „Navíc zvyšují spontánní fibrinolýzu a ovlivňují hladiny fibrinogenu,“ doplňuje D. Karetová.
Dle mezinárodních dat je zřejmé, že výhodným venofarmakem je především mikronizovaná purifikovaná flavonoidní frakce (MPFF), která umožňuje úlevu od symptomů CVD u nemocných v třídách CEAP C0–C6, a napomáhá také k hojení žilních ulcerací – samozřejmě v kombinaci s kompresí a lokální léčbou. MPFF má podle mnoha studií pozitivní vliv na více symptomů CVD. „MPFF může tak, aby byla hrazena pojišťovnou, předepsat i kardiolog, není nutné vyšetření angiologa,“ připomíná D. Karetová.
CVD je benigním onemocněním, jehož následky však mohou velmi podstatným způsobem snížit kvalitu života pacientů, proto je třeba jej nepodceňovat a terapii zahájit včas. „Kombinací správných postupů jsme schopni zabránit progresi,“ uzavírá D. Karetová.
(red)

Reportáže a rozhovory z odborných kongresů
Opouštíte prostředí společnosti Pfizer, spol. s r. o.
Společnost Pfizer, spol. s r. o., neručí za obsah stránek, které hodláte navštívit.
Přejete si pokračovat?